乳がんの診断と治療
内容 :
・乳房の構造,乳がんについて
・乳腺の検査について
(マンモグラフィ・超音波検査・針生検・MRI)
・手術方法について
(乳房温存療法・乳房切除術・乳頭温存乳腺切除術)
・センチネルリンパ節生検について
・病理組織検査
・術後の診察・治療などについて
(遠隔転移の検索・内分泌療法や化学療法など)
・矯正下着
注)
この内容は、群馬大学附属病院乳腺内分泌外科(第2外科)の外来で患者さんに説明する際に
使用している資料の一部を元に、簡単にまとめたものです。
ただし、乳がんの診断技術や治療法は常に進歩しているため、最新の医療とは内容が異なる場合もあります。
このサイトの記事内容に関してのお問い合わせは、当院までお願い致します。
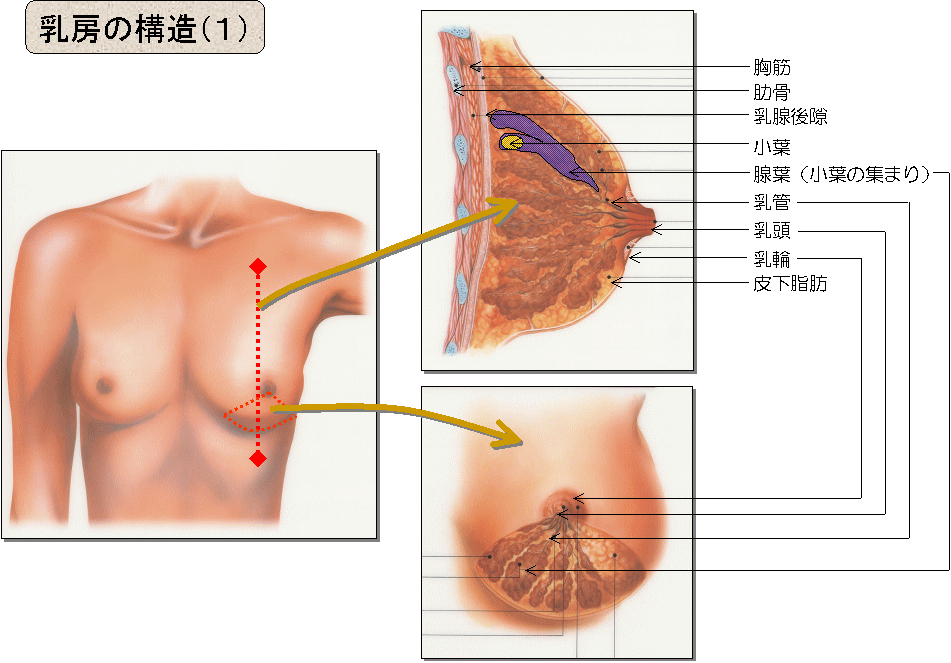
乳がんのできる乳腺は乳房内の脂肪組織に包まれています。表面には皮膚と皮下組織、
後ろには大胸筋という筋肉があります。
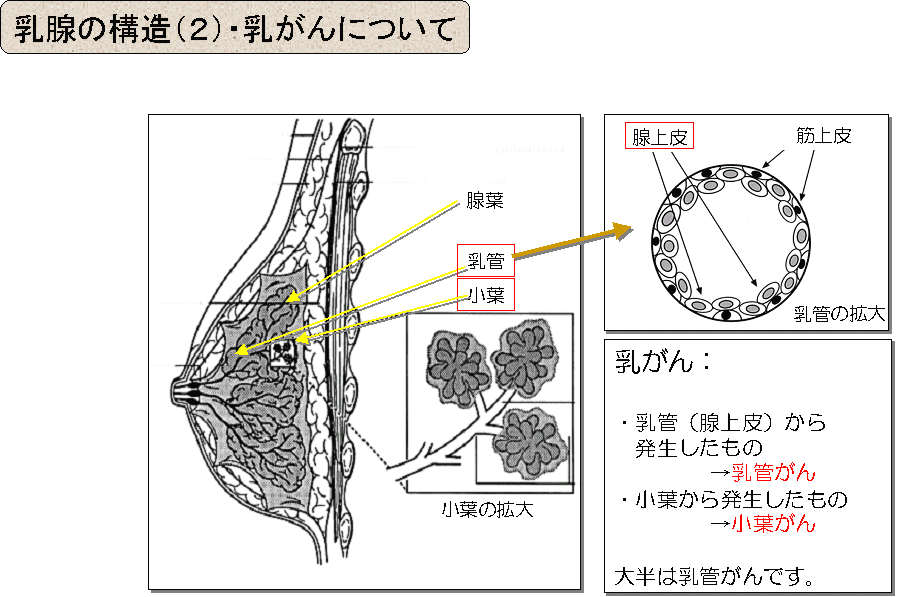
乳がんの多くは、乳腺の中の乳管から発生します。乳管内にとどまっていれば、乳管内癌、あるいは非浸潤性乳管癌などといいます。また、小葉癌や他の特殊型もあります。
乳管を破って周りの組織に及べば、浸潤性乳癌となります。そして、大きくなって、” しこり ”になります。
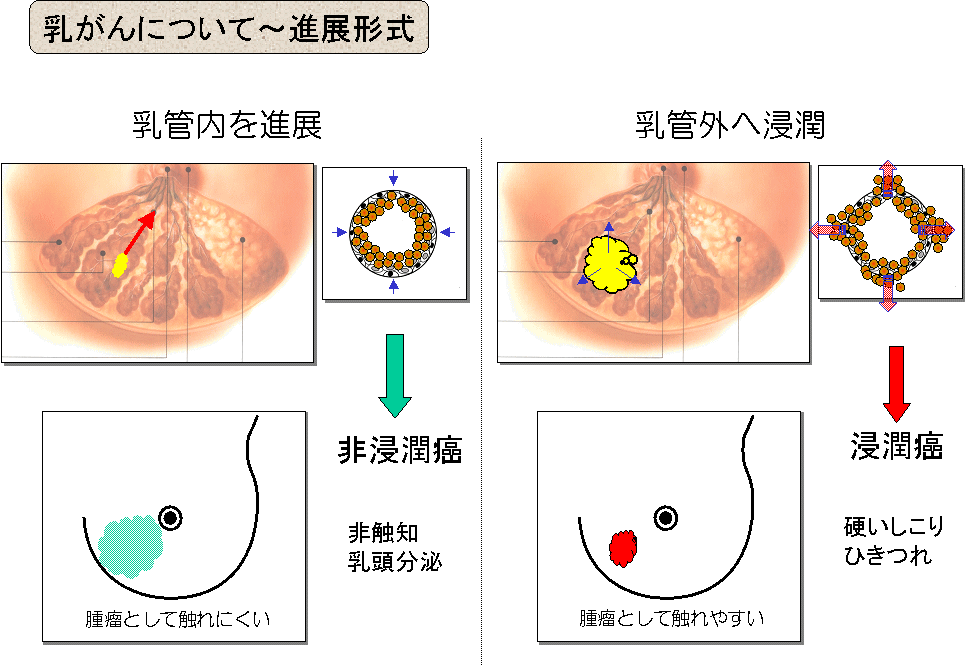
乳がんの初期の段階である非浸潤癌は多くの場合、触知しにくいため、しこりとして発見されません。
血液の混じった異常乳頭分泌で発見されることもあります。
組織学的に少し進んだ浸潤癌は、大きくなればやがて ” しこり ”として発見されます。また、皮膚のひきつれや”えくぼサイン”で見つかることもあります。
乳がんの場合、ひとことでしこりといっても、硬いものから比較的軟らかなもの、乳房の痛みや違和感を伴うものなどがあり、様々です。
一般的には、痛みと乳がんのしこりとは直接の関係はないことがほとんどです。
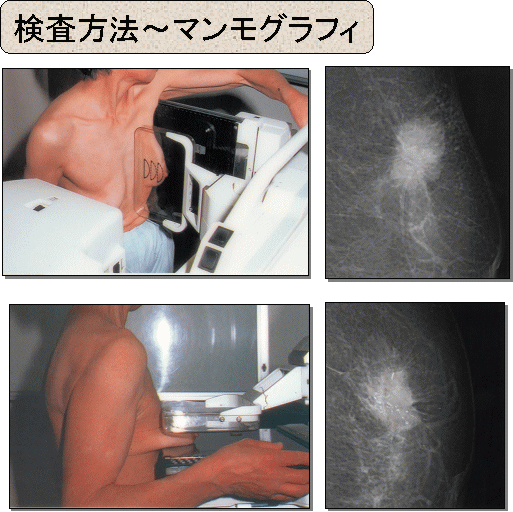
乳房を圧迫して、左右別々にレントゲンで撮影します。
この際、乳房を出来るだけ薄くしてはさむようにするため、多少痛いことがあります。
触診でわからない小さなしこりや細かな石灰化で見つかる病変を検出するのに有用です。
一般に、50才以上の乳腺に向いています。
40才以下の、特に高濃度乳腺の方には不向きといわれています。
地域の乳がん検診では、40才以上を対象に行っています。
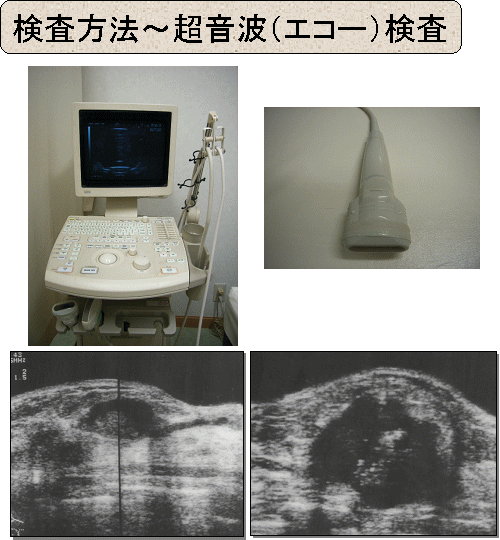
人体に影響のない超音波で診断します。 乳腺専用のエコープローブを使います。
マンモグラフィでしか写らない微細石灰化病変は苦手ですが、マンモグラフィで写らないようなしこりや乳癌もあり、これらの描出はエコーのほうが優れています。
一般に、乳腺濃度の高い40才以下の若い方の乳腺には エコーのほうが向いています。
上の写真は、浸潤性乳がんの一例。
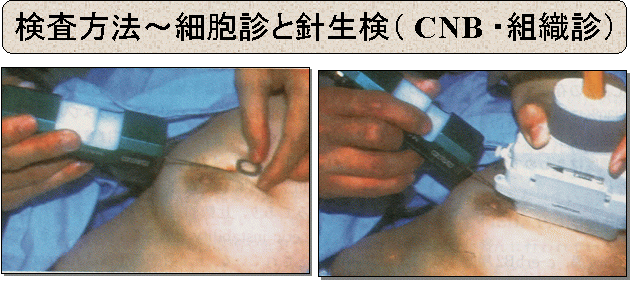
乳腺の病変の確定診断には病理検査が必要です。
まず最初に行う細胞診検査は細い注射針を使うので簡便ですが、症例により診断がつきにくい場合があります。
細胞診のみで診断がつかない場合や悪性を強く疑うときは、やや太い針を使う針生検を行う方が確実です。
Core-needle biopsy(CNB)とも言います。
それでも診断がつかないときは、マンモトーム生検という方法やしこりそのものを切除する組織検査が
必要なこともあります。
いずれも病理医が診断しますので結果がでるのに数日かかります。
写真は、針生検の一例。 エコーで場所を確認しながら
組織を採取します。
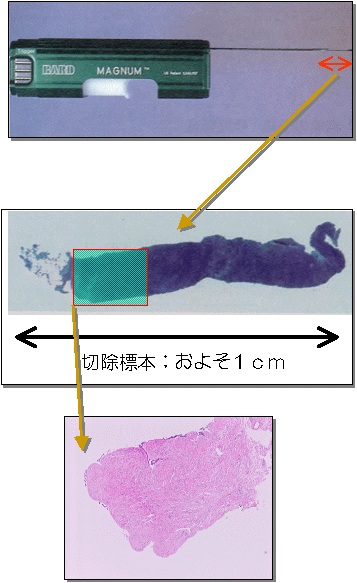 マンモトーム生検について
マンモトーム生検について
通常の針生検でも診断が付かない場合は、従来は外来手術で、腫瘍を切開して組織検査を行ってきましたが、現在は、乳腺腫瘍画像ガイド下吸引術(マンモトーム生検)という方法で、局所麻酔下にエコー画像を見ながら3mm程の太い針を腫瘍直下に誘導し、吸引圧をかけながら、組織を吸引して採取します。これによって確実に腫瘍の組織を採取することができますし、小さな腫瘤性病変は腫瘤そのものを摘出することも可能です。

乳がんの診断だけでなく、癌の拡がり診断や多発病巣の有無などがわかります。

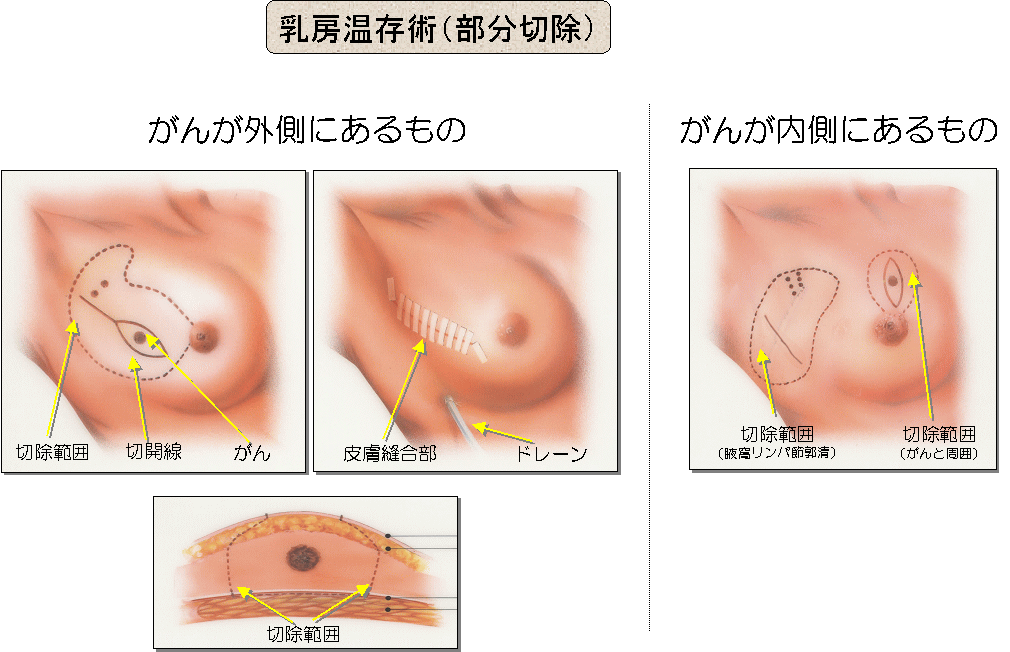
・乳房温存療法
乳房部分切除+放射線照射(残存乳房に対して5週間かけて行います)
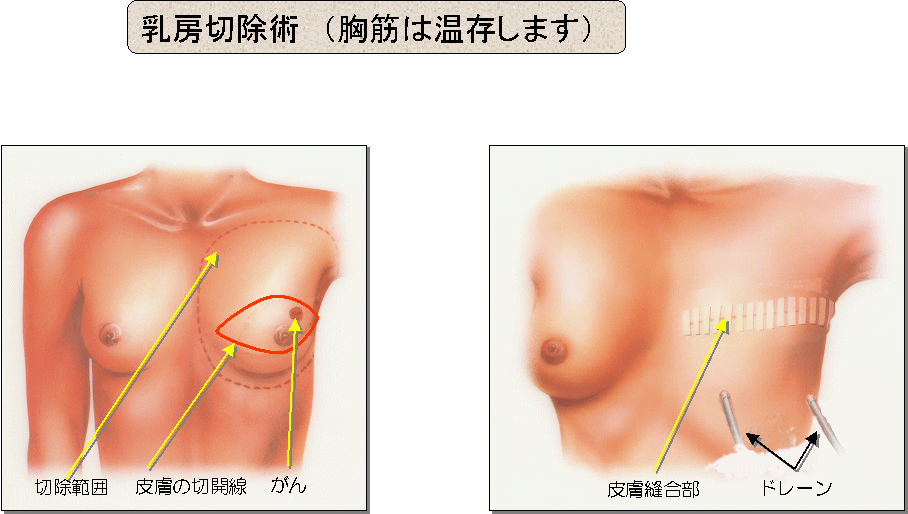
・乳房切除術
大胸筋は温存します。小胸筋はリンパ節郭清範囲により切除有無が異なります。
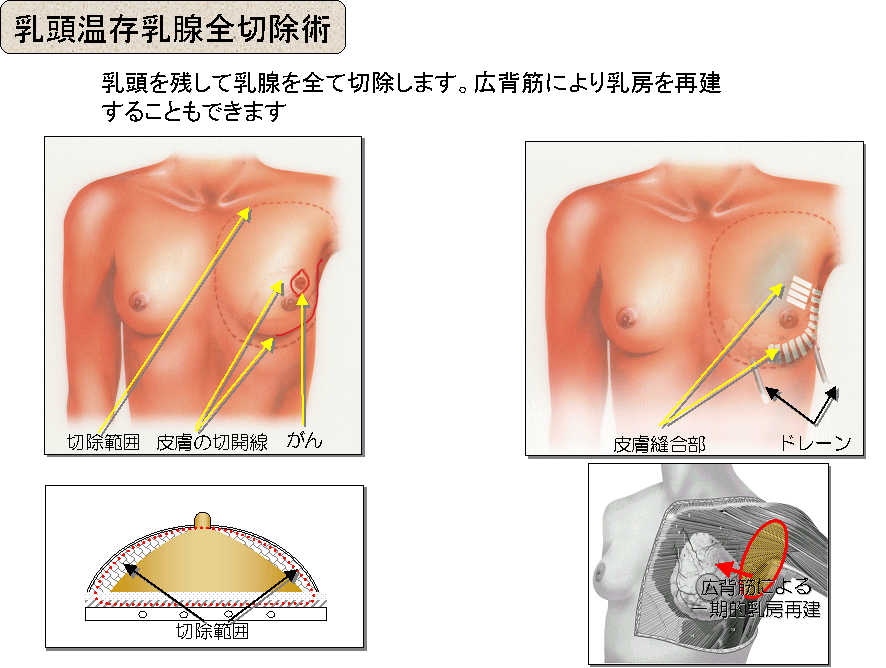
・乳頭温存乳腺切除術
乳頭は残し、乳腺を全部摘出します。
当科では状況により広背筋弁を用いて一期的(同時)に乳房再建を行います。
リンパ節郭清について
浸潤がんの場合は原則的に標準的な腋窩リンパ節郭清を行いますが、
最近は症例によりセンチネルリンパ節生検を行っています。
センチネルリンパ節生検について
早期乳癌症例に対してセンチネルリンパ節というリンパ節だけを切除して、
病理検査でそこに癌のリンパ節転移がなければ、その後の
腋窩リンパ節郭清を
省略する方法です。

・腕や肩の運動障害
術直後からのリハビリテーションを始めることが大切です。
退院後も根気よく続けることで、ほとんど元に戻ります。
・腋の下の液体貯留
腋のドレーンを抜いた後でも、リンパ液がたまることがあります。
退院後でも続く場合は、外来で数回液を抜くうちに治ることがほとんどです。
・腕のむくみ・感染
腕を高めに保ったり、リハビリテーションを続けることで徐々に
回復します。また、手術した側の腕に感染があるとむくみが増悪することが
ありますので、手指のけがなどに気を付けるようにしてください。
・上腕の知覚鈍麻
二の腕の内側の知覚が鈍くなることがあります。個人差は
ありますが、そのまま知覚鈍麻が残る場合もあります。
・温存乳房の皮膚炎など(照射後)
放射線照射中から、皮膚の発赤やこわばり、違和感が表れます。
ステロイド系の軟膏を使用することで軽減しますが、照射後
6〜12ヶ月後でほとんど元の皮膚の状態にもどります。

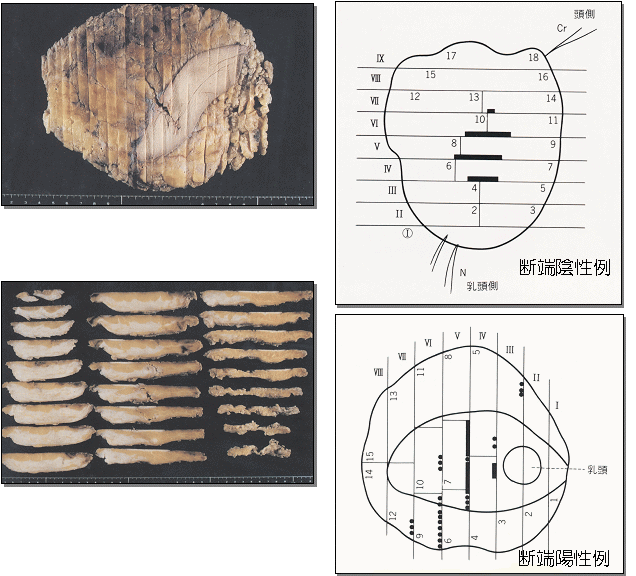
・乳房温存療法の場合は,標本を全割し,
がんの分布を確認します.
・他にもエストロゲンレセプター等も検索します.

センチネル → 「見張り」「前哨」という意味
がんはリンパ管を通って、最初に達するリンパ節(センチネルリンパ節)に
転移し、そこからさらに周囲のリンパ節に順次転移する、という考え方です。
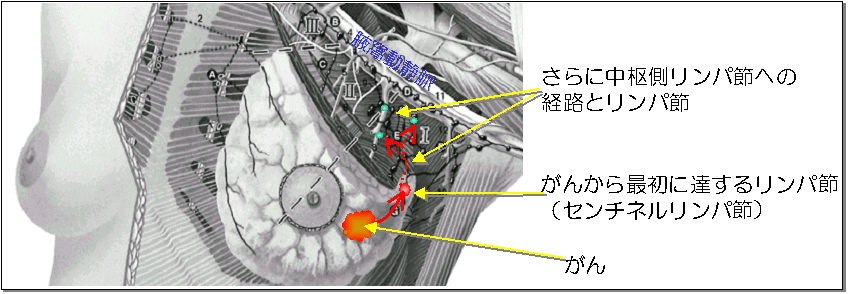
センチネルリンパ節へのがんの転移の有無を見ることによって、
・他のリンパ節への転移の有無を推測する
・腋窩リンパ節郭清を省略する
その結果、術後の腕の障害
(しびれ・知覚障害・むくみ)を減らす
ことが目的です。

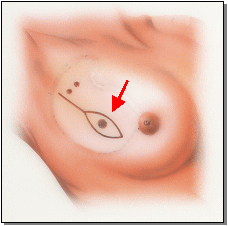
前日にがん周囲に標識のための注射を
行います(アイソトープで標識したもの)。
*場合によっては当日の色素注入のみで
行うことがあります。
手術前にガンマプローブでセンチネル
リンパ節の位置を確認します。
(同時にがん周囲から色素を注射します)
センチネルリンパ節を生検します。
取り出したセンチネルリンパ節を手術中に迅速病理診断します。
センチネルリンパ節に...
転移がない場合
腋窩リンパ節郭清は行いません。
転移がある場合
通常どおりに腋窩リンパ節郭清を行います

定期的に外来診察させていただきます(10年間以上)
・手術した乳房・反対側の乳房について
・手術創の具合
・局所再発などのチェック
→視診・触診・マンモグラフィ・エコーなど
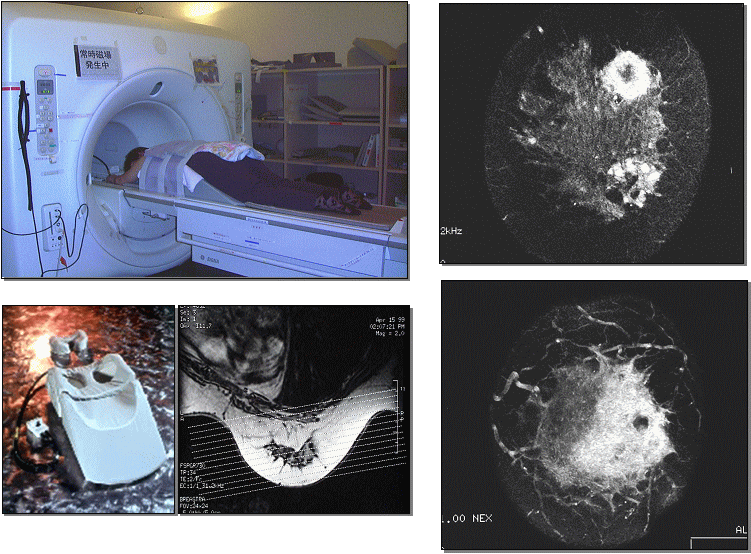
・遠隔転移(肺・肝臓・骨など)の検索
・胸腹部CT検査、MRI検査
・骨シンチグラフィ
・採血による腫瘍マーカーの測定 など
・再発予防のための薬剤投与(補助療法)
・内分泌療法・化学療法
・副作用のチェック など

基本的に外来で行います。
閉経前の方
1)エストロゲンレセプター陽性
a)リンパ節転移がないもの:内分泌療法
b)リンパ節転移があるもの:内分泌療法+化学療法
2)エストロゲンレセプター陰性
a)リンパ節転移に関わらず:化学療法
閉経後の方
1)エストロゲンレセプター陽性
a)リンパ節転移がないもの:内分泌療法
b)リンパ節転移があるもの:内分泌療法(+化学療法)
2)エストロゲンレセプター陰性
a)リンパ節転移がないもの:投与なし(+化学療法)
b)リンパ節転移があるもの:化学療法
乳がんに対する薬剤の例)
内分泌療法(ホルモン療法):
タモキシフェン(抗エストロゲン剤) <経口>
トレミフェン
(抗エストロゲン剤) <経口>
アナストロゾール(アロマターゼ阻害剤)<経口>
ファドロゾール
(アロマターゼ阻害剤)<経口>
エキゼメスタン (アロマターゼ阻害剤)<経口>
レトロゾール (アロマターゼ阻害剤)<経口>
ゴセレリン (LH-RHアゴニスト製剤)<皮下注>
リュープロレリン (LH-RHアゴニスト製剤)<皮下注>
化学療法:
リンパ節転移陰性もしくは軽度陽性:
フルオロウラシル<経口>
テガフールウラシル(+シクロフォスファミド)<経口>
リンパ節転移が高度陽性:いずれも注射剤
CTFもしくはCEF(基本的に10クール:隔週)
C:シクロフォスファミド
T:ピラルビシンもしくはE:エピルビシン
F:フルオロウラシル
ハーセプチン療法 (HER−2陽性例)
実際には 乳がんの詳細や患者さんの希望を考慮し、個々の患者さんに応じて治療法が選択されます。

乳房切除術を受けた後、体型を整えるための下着があります。
(ワコール株式会社・ユコー株式会社 など)
乳腺外来でも相談が可能です。